こんにちはリハビリアイデア(@rehaidea)です。
脳卒中患者さんの一番の問題は?
そう聞かれると皆さんの中で一番に問題点としてあがるのは何ですか?
もうちょっと手が動いたら、食事動作や着替えの介助量が減るのにといったことや、歩けるようになったら、日中トイレに1人でいけるのに、などなど。
実際の病棟場面や生活場面において運動に関する問題ってすごく多くないですか?
脳卒中によるADLの阻害因子として、やはり一番影響を及ぼすのは、この運動が阻害される運動麻痺ではないでしょうか?
では、皆さんはこの運動麻痺に対して、どこまで問題点を明確にし、運動麻痺に対してどういった評価をし、どういった治療を普段の臨床で行っていますか?
今回は知っているようで、実は臨床の中で中々活かせない運動麻痺の知識や考え方を、もう一度紐解いていきながら、臨床的に活かせる知識としてお伝えしていきたいと思います。
目次
運動麻痺とは
 若手セラピスト
若手セラピスト
 リハアイデア
リハアイデア
前回もお伝えしましたが、そもそも運動麻痺とは何なのかという点になりますが、
運動麻痺とは、
運動麻痺を随意運動障害と考えると、随意運動の経路である皮質脊髄路、すなわち錐体路を理解するとメカニズムの説明ができる。Wikipediaより
と説明されています。
ここでいう随意運動とは自分の意思でコントロールしながら四肢や体幹にある筋肉を動かせるかどうかということになります。
つまり、腕を曲げたいとか、足を伸ばすといった動作に対して、その動作に必要な(例えば腕を曲げるなら上腕二頭筋、足を伸ばすなら大腿四頭筋といった)筋肉を使えるかということになります。
そして、運動麻痺とは随意運動障害ということで、随意的=自分の意思で筋肉を動かせなくなったこと(上の例でいくと、腕を曲げたいのに上腕二頭筋が働かないといったこと)による運動の障害を指します。
筋肉が動かせないということは相対的にそれを動力とする関節運動が起こらないということになりますが、ここで強調しておきたいのが、自分の意思で筋肉を動かせないということになります。
 リハアイデア
リハアイデア
何が言いたいかというと、運動麻痺による関節運動の障害の原因は筋肉にあるよ、ということになるのです。
一見すると当たり前のことですが、臨床場面をみていると、運動麻痺という問題点に対して、関節可動域にアプローチしていることが多くないですか?
運動麻痺に対しては、実は筋肉をいかに自分で働かせるかということを、臨床場面では常に考えながらアプローチする必要があるのです。
つまり、筋肉を働かすためのメカニズムを知り、それがどういった形で障害を受けているのか、最低この2点を臨床の中でみる運動麻痺の要素としては、しっかり把握しておく必要があります。
どういったことかというと、我々が動くために必要な関節が動くとか、支えることができるといった要素の中の「筋肉の担う役割を理解する」必要があるということです。
そして、それが原因で、関節運動時に固さや痛みが生じたりするのは、運動麻痺に起因する問題だということを知っておいてください。
- 本人の意思でどのように動くかまたは、動かないかを判断する
- 運動麻痺の影響は筋肉に出る
- 動かそうとした際に筋肉がどのように働くのかを評価する
運動麻痺が生じるメカニズムは
大脳の中心前回(一次運動野)に存在する神経細胞が興奮することで随意運動ははじまると考えられている。1次ニューロンの軸索は放線冠、内包後脚、中脳の大脳脚を通過する。延髄下部に存在する錐体交叉にて左右の線維が交叉し、脊髄にて2次ニューロンにシナプスチェンジし、脊髄内の前角細胞を興奮させる。Wikipediaより
となります。
これを簡単に模式図的に表すとこういうことになります。
体を動かそうという「自分の意思」が発生する(随意運動の始まり)
↓
大脳皮質の一次運動野に伝わる(脳の中にあるスイッチをONにする)
↓
運動に必要な筋肉を支配する運動ニューロン(神経細胞であるスイッチ)を興奮させる
↓
※スイッチに対して、その信号を伝える配線が存在する。これを皮質脊髄路(別名:錐体路)という
↓
この興奮が脊髄にある前角細胞にいき(脳のスイッチにより電気がつく)、次の運動ニューロンに伝わる
↓
その運動ニューロンの運動神経線維が脊髄を出て末梢神経になる
↓
支配している筋肉に命令を出す
↓
神経線維からアセチルコリンが分泌され筋肉の収縮が起こる
↓
体が動く
といったメカニズムとなります。
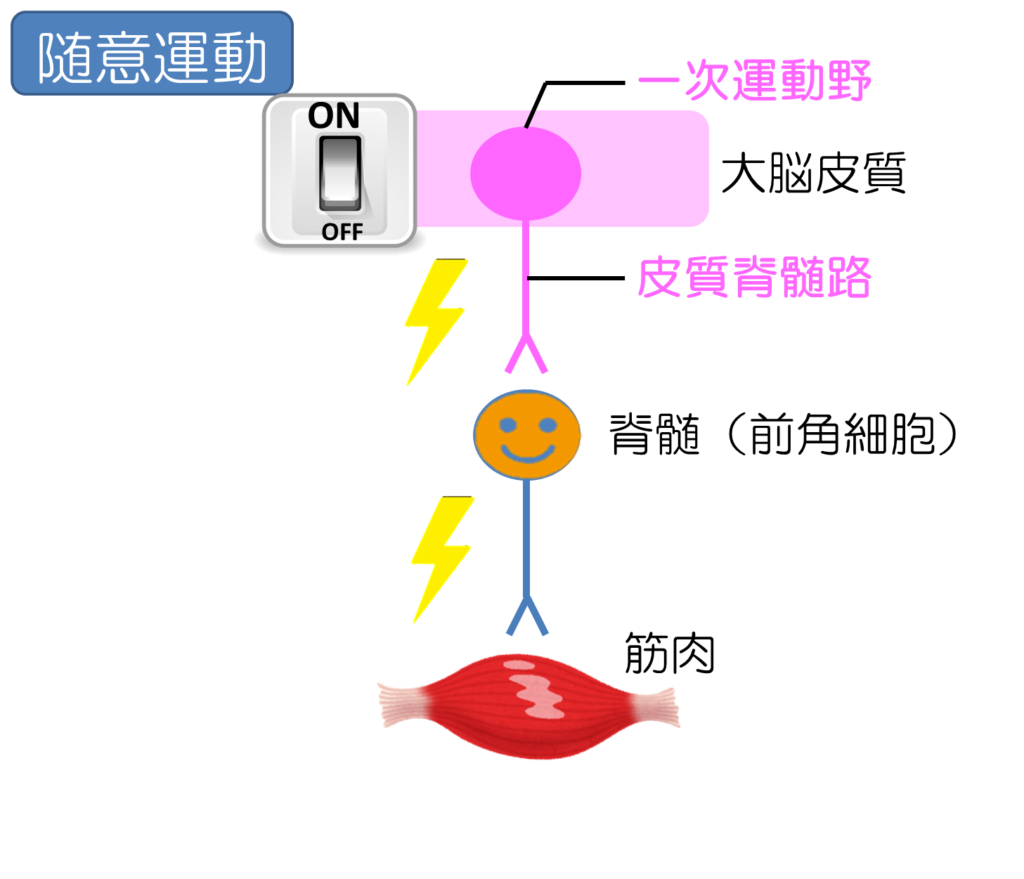
なので、この経路の中で何かしらの問題が生じれば、出現する問題として運動麻痺という現象がでてくるということになります。
 若手セラピスト
若手セラピスト
 リハアイデア
リハアイデア
 若手セラピスト
若手セラピスト
まずは運動麻痺かどうかの判断については、この一次運動野から皮質脊髄路を通る経路を、「脳画像」で確認することが重要になります。
皮質脊髄路に関する記事はこちら!
 皮質脊髄路(錐体路)を脳画像から簡単に見つける方法!運動麻痺を理解する5つの見るべきポイントとは?
皮質脊髄路(錐体路)を脳画像から簡単に見つける方法!運動麻痺を理解する5つの見るべきポイントとは?
しかし、ここで疑問になるのが、同じように運動麻痺に関する経路がやられているのに、でてくる症状がみんなそれぞれ違うといったことです。
 若手セラピスト
若手セラピスト
臨床の中での患者さんを想像してみてほしいのですが、運動麻痺により全く動かない人もいれば、動くけど自由に動かせない人、勝手に力がはいってしまう人など、運動麻痺による臨床症状は非常に多岐にわたります。
 リハアイデア
リハアイデア
重要なことは、運動麻痺の有無を確認した上で、その運動麻痺が筋肉に対してどういった症状として出ているか(例えば、収縮があるのか、ないのか、過剰に働いてしまうのか、動かしたい動作に対して適切に主動作筋や拮抗筋が働いているのかなど)、その際に脳の働きはどうなっているのかの判断が重要になってきます。
運動麻痺の種類
運動麻痺の種類については障害を受けた部位により分類されることが多いですが、今回ここでは、脳卒中に限局した運動麻痺(その中でも片麻痺)について考察していきたいと思います。
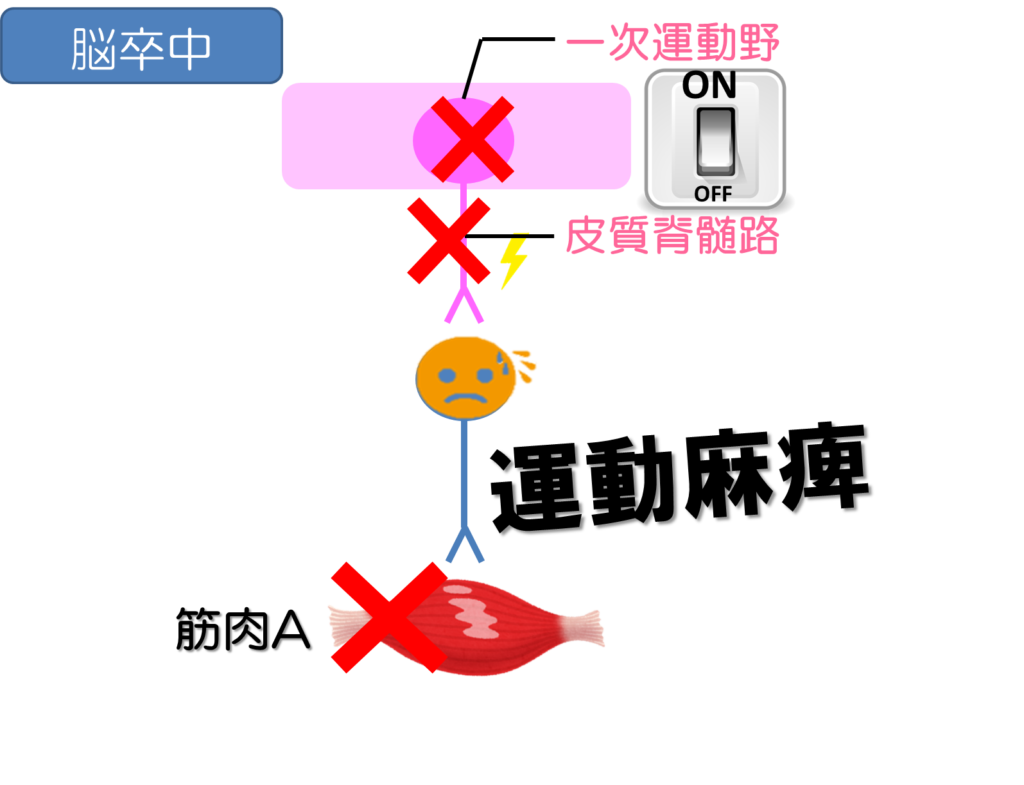
すなわち、脳から脊髄にいく経路の中での問題なので、これを俗に上位運動ニューロンの障害といいます。
その上位運動ニューロンの障害の中でも、臨床的に遭遇する運動麻痺は「3つのパターン」に分けられるのではないかと思います。
- 全く動かない麻痺➡弛緩性麻痺(完全麻痺)
- 動くけど自由に動かせない➡不全麻痺
- 勝手に動いちゃう➡痙性麻痺
正式な分類わけではなく、あくまでも臨床的に判断した際に、出てきた症状に対して私が個人的に大きく分けられるパターンを3つあげています。
教科書的には「弛緩性麻痺」と「完全麻痺」を分けているものもあるので、見方については注意してください。
では、実際にそれぞれの麻痺のパターンをみていきましょう。
運動麻痺の種類①:弛緩性麻痺
書籍などではよく下位運動ニューロンの障害によって起こるとされる麻痺と書かれることが多いですが、脳卒中の発症初期なんかではよくこういった症状をみてとれます。
ちなみに下位運動ニューロンとは脊髄から筋肉に至る経路のことを指します(それに対して上位は脳から脊髄に至る経路の部分)。
これは、臨床上重度の運動麻痺のケースでよく観察される筋肉の収縮が全くでない状態です。
急性期における発症初期の片麻痺患者さんでは、こういった方の症状を良くみる印象です。
 リハアイデア
リハアイデア
元々、筋肉には、筋緊張と言って脳からの指令により動かしていない状態でも筋肉が常に張力を保っておく必要があり、それを脳からの指令(ここに関わるのが網様体脊髄路等の錐体外路と言われる経路)により常時コントロールしています。
 サトシ
サトシ
姿勢制御に関わる網様体脊髄路の同定に関する記事はこちら!
 姿勢制御の評価必見!脳画像における皮質網様体脊髄路の見つけ方!
姿勢制御の評価必見!脳画像における皮質網様体脊髄路の見つけ方!
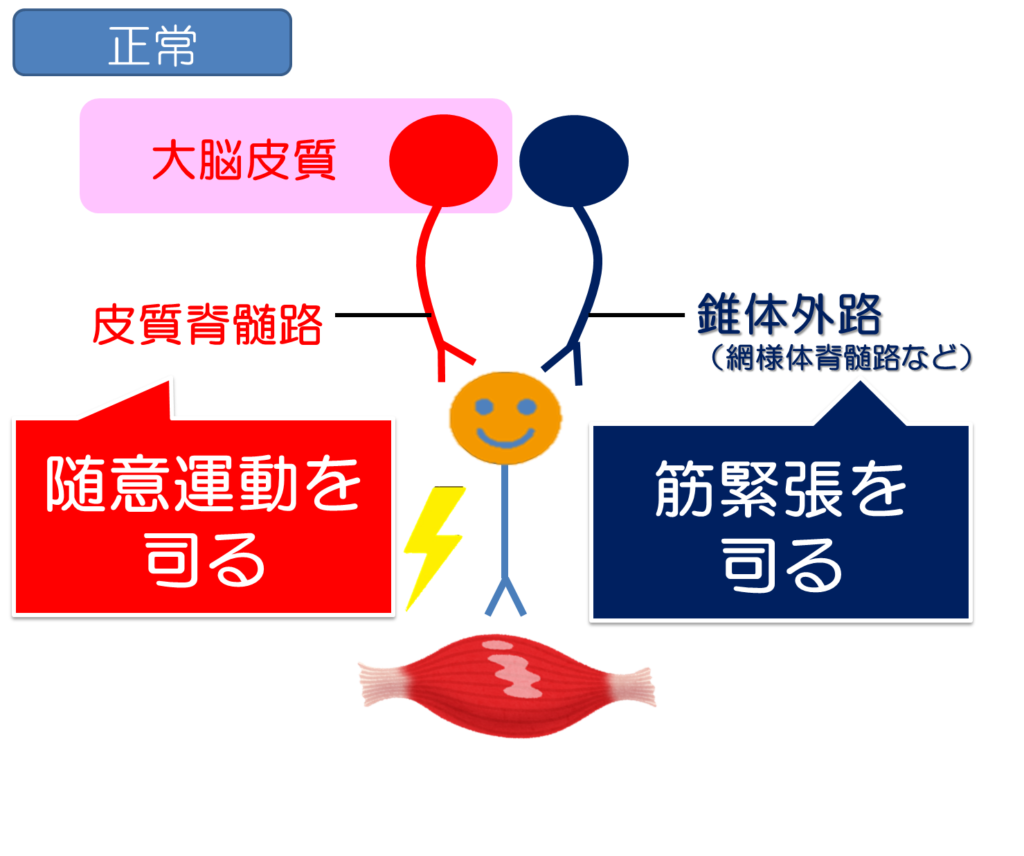
だから、筋肉を触診してもある程度の張り感などを感じ取れることができ、また動きに対して筋肉が瞬時に反応できるようなメカニズムになっています。
しかし、弛緩性麻痺が起こると、この筋肉の張り感がなくなり、動きに対しても筋肉の反応性が得られにくくなります。
筋肉の緊張状態をコントロールしているのは筋肉の中にある筋紡錘がその役割を担っていますが、やはりここの感度を調節するのに脳からの指令が必要になります。
それが上記で説明した錐体外路の働きになります。
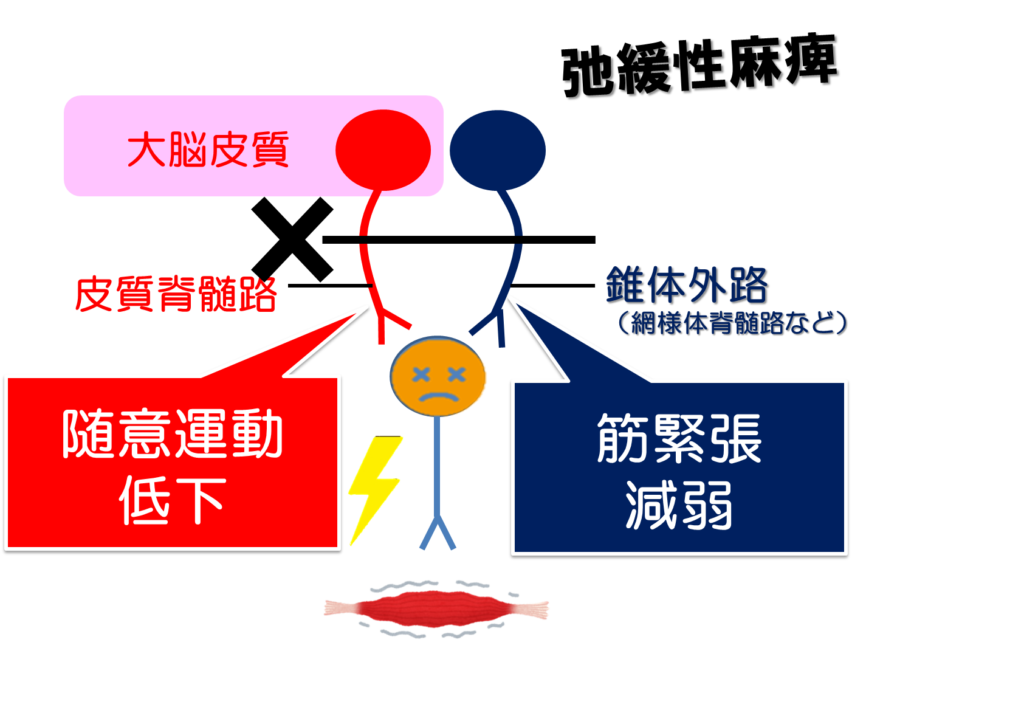
しかし、脳卒中により脳からの指令伝達である上位中枢の障害が起こると、筋肉に対して情報が行かなくなるだけでなく、この筋紡錘自体の感度の調節も行えなくなるので、結果的に筋緊張は減弱されます。
 若手セラピスト
若手セラピスト
そして、それを検査するのが、学生時代にもよく練習した打腱器を用いての深部腱反射になるのです。
 リハアイデア
リハアイデア
 若手セラピスト
若手セラピスト
なので、急性期や重度の運動麻痺を呈した際にはこの腱反射が減弱もしくは消失するということが臨床上見受けられます。
では、どういった時に弛緩性麻痺が生じるかというと、一次運動野もしくは皮質脊髄路に対して強く障害を受けた場合に生じることが多いです。
 皮質脊髄路(錐体路)を脳画像から簡単に見つける方法!運動麻痺を理解する5つの見るべきポイントとは?
皮質脊髄路(錐体路)を脳画像から簡単に見つける方法!運動麻痺を理解する5つの見るべきポイントとは?
それと合わせて、筋緊張を支配する皮質網様体脊髄路などの錐体外路も障害を受けることで、上位中枢からのコントロールができない状態になり弛緩性麻痺が出現します。
 リハアイデア
リハアイデア
しかし、それは発症初期の急性期にみられることが多く、徐々に筋緊張が変化していくのが臨床的な変化としてみられます。
運動麻痺の種類②:不全麻痺
脳の回復時期によっても変化しますが、急性期を脱した方は徐々に筋肉の反応性が変化していきます。
弛緩性麻痺の状態で、筋肉自体の張力が働かなかった状態から徐々に、筋肉自体の張力が改善され、動こうとする意思に対して筋肉の反応性が上がってきます。
しかし、その反応性もいわゆる正常状態とは違い、自分の意思とは違った運動様式として現れる場合があります。
 若手セラピスト
若手セラピスト
その際に生じるのが、連合反応や共同運動といった自分の意思ではコントロールできないような関節運動や筋収縮反応になります。
 若手セラピスト
若手セラピスト
一般的に回復期や維持期などで患者さんをみる場合は、こういった動きを呈するケースが多いように思いますが、特徴としては動かしたい関節運動を自由に分離させて動かせない状態のことを指します。
また力をいれたくても、力が入らない、いわゆる筋力低下の状態に陥ってしまっています。
 若手セラピスト
若手セラピスト
運動麻痺(痙性が強い筋肉に対しては)には、筋力トレーニングは禁忌みたいなことが以前は学会などでも議論に上がっていましたが、こう考えると、運動麻痺を呈した方には筋力低下がメカニズム上は起こることが考えられます。
 リハアイデア
リハアイデア
むしろ、急性期の間などの弛緩性の時期をより長く呈した場合は筋委縮なども起こり、廃用性の筋力低下も混在しているため、関節運動に合わせた適切な筋活動を促すことが必要になります。
この時に評価するのが、運動麻痺の評価として用いられるブルンストロームステージ(Brunnstrom stage:Brs)や、脳機能評価法であるSIAS(Stroke Impairment Assessment Set)になります。
ブルンストローム・ステージに関する記事はこちら!
 ブルンストローム・ステージの評価方法や意義とは?臨床的視点から捉えた運動麻痺の正しい評価の仕方!!
ブルンストローム・ステージの評価方法や意義とは?臨床的視点から捉えた運動麻痺の正しい評価の仕方!!
実はブルンストロームステージは日本の症例発表などでは頻繁に用いられ、運動麻痺の評価としては当たり前に使用されますが、海外では運動麻痺に合わせて、複合的に脳卒中後の運動機能の評価を行うことが多いため、この評価方法を単独で使用することはほとんどないそうです。
 若手セラピスト
若手セラピスト
 リハアイデア
リハアイデア
 若手セラピスト
若手セラピスト
海外ではヒューゲル-マイヤー運動機能評価(Fugl-Meyer motor assessment)や運動機能評価スケール(motor assessment scale: MAS)などがよく用いられ、脳卒中ガイドライン(2015年度版)におけるエビデンスでも総合評価の際にこれら評価方法を用いることがグレードBと(行うよう勧められる)なっています。
脳卒中ガイドラインにおける参考記事はこちら!
 脳卒中ガイドラインに新情報!2017年度追補版とは?
脳卒中ガイドラインに新情報!2017年度追補版とは?
なので、運動麻痺を評価する際には何をどのような目的で評価するかを明確にしながら、その方にあった必要な評価バッテリーの使用が大事になってきます。
運動麻痺の種類③:痙性麻痺
臨床上ではこの痙性麻痺と不全麻痺を一緒に捉える場合も多いように思います。
 若手セラピスト
若手セラピスト
実際に書籍などもみていても、運動麻痺の分類としては弛緩性麻痺と痙性麻痺の2つに大きく分けられることが多いですし、私自身もそうですが、厳密にここは綺麗に境界線で分けられない部分になると思っています。
 リハアイデア
リハアイデア
しかし、臨床症状から見た際には、自分の意思で自由に動かせない場合と、自分の意思とは無関係に動いてしまう2つの要素があるのではないかと思います。
なので、ここで説明する痙性麻痺については、痙縮という症状が主に表れている状態だと解釈して読んで頂く方がすっと理解できるのではないかと思います。
すなわち痙性麻痺とは痙縮を伴った運動麻痺として解釈しておいてください。
 リハアイデア
リハアイデア

では、ここでいう痙縮とは何なのでしょうか?
痙縮とは、意思とは関係なく筋肉の緊張が高まり、手や足が勝手につっぱったり曲がってしまったりしてしまう状態のことです。
それをもう少し医学的に説明していくと、こうなります。
上位運動ニューロン症候群による症候の 1 つであり,腱反射亢進を伴った緊張性伸張反射(筋緊張)の速度依存性増加を特徴とする運動障害(Lance JW, 1980)
 若手セラピスト
若手セラピスト
このLanceらの定義は現在でも一般的であり、どの教科書や文献などもみてみてもおおよそ書いてあるのが、痙縮の要因は、筋紡錘の感度の変化であると記されています。
 リハアイデア
リハアイデア
ただ、これは1980年とかなり古く、今現在では様々な研究などの結果から証明されたことにより、その解釈は変わってきているのが実際で、
近年の痙縮の定義としては、
痙縮は上位運動ニューロンの損傷によって、脊髄の反射回路の興奮性に対する促通と抑制の制御バランスが崩れた結果である(Sheng Li,2015)
とされています。
そして、この痙縮が出現する時期も脳内メカニズムの解釈から報告されており、3~6カ月の期間がすごく重要だといわれています。
運動麻痺治療に関するアプローチのコツに関する記事はこちら!
 運動麻痺回復のステージ理論とは?運動麻痺回復の脳内メカニズムを徹底解説!
運動麻痺回復のステージ理論とは?運動麻痺回復の脳内メカニズムを徹底解説!
まあ、少し難しくなりましたが、痙縮とは脳の障害により、脊髄への信号が上手く行かなかった結果、筋肉が勝手に反応してしまうというのが、わかりやすい解釈ではないだろうか。
そう考えると、やはり運動麻痺というのは筋肉へどのように作用しているのかを臨床的にはみる必要性があるということがわかります。
そして、この痙縮の特徴としては、筋紡錘による筋張力のコントロールが障害を受けた状態なので、動きに対する筋の反応性を評価することが大事になってきます。
評価方法としては、一般的な筋緊張評価スケール Modified Ashworth Scale(MAS)を用います。
しかし、これはあくまでも他動的な関節運動に対する評価になるので、実際は随意運動を促した中で、各筋肉がどのように反応を示すのかといった運動に対する個別の筋への評価が重要になってきます。
なので、痙性麻痺をみる場合は、痙縮による症状と合わせて運動麻痺の要素である分離性や筋力低下の2つの側面から評価・治療が必要になってくるのです。
なので、運動麻痺って一言で片づけてしまうと、患者さんの症状や現象を紐解くのが難しくなってしまうんですよね。
運動麻痺の評価
これら運動麻痺に対してみられる臨床症状に対して、我々は評価を行い、そこで得られた情報を治療プログラムに応用したり、予後を考える材料にしたり、病棟などと共有するための客観的データとして使用することがあります。
ここでは代表的な運動麻痺の評価方法について簡単にまとめてみます。
ブルンストロームステージ(Brunnstrom stage:Brs)
これは脳の回復過程における運動機能に基づいた評価方法であり、共同運動や連合反応などの脳卒中患者さん特有の運動パターンから分離運動の出現といった随意運動の評価として頻繁に用いられます。
回復過程は6段階で評価され、尺度は順序尺度が用いられ、ローマ数字で表記されます。
特徴としてステージⅠ~Ⅱは分離運動の評価ではなく、筋緊張を評価している要素が大きくなります。
ステージⅢでは、共同運動の要素が強まり、 分離運動ができない動きの評価(伸展パターンなんか屈曲パターンなのか)となります。
ステージⅣ~Ⅴにおいては分離性の細かい評価へと変わっていき、単関節運動の中での個別の評価が可能となってきます。
ステージⅥでは分離性の障害はほぼ改善され、運動スピードの中での協調性などが判断できます。
このようにブルンストロームステージの中での各ステージによって評価する内容やみている対象が異なることを理解しておいてください。
ブルンストローム・ステージをより詳しく知りたいあなたに
 ブルンストローム・ステージの評価方法や意義とは?臨床的視点から捉えた運動麻痺の正しい評価の仕方!!
ブルンストローム・ステージの評価方法や意義とは?臨床的視点から捉えた運動麻痺の正しい評価の仕方!!
脳卒中機能評価法(Stroke Impairment Assessment Set:SIAS)
SIASは「脳卒中の機能障害を定量化するための総合評価セット」であり、 Brsのような運動機能中心の評価方法だけでなく、高次脳機能などの多面的な観点から、それらを総合して評価することを目的に作られました。
SIASの特徴としては、脳卒中で障害される頻度の高い機能が総合的に評価されているところにあるが、その評価方法は極めて簡便であります。
具体的な評価内容ですが、麻痺側上下肢の運動機能に加え、感覚・筋緊張・関節可動域・疼痛・体幹機能・高次脳機能(視空間認知・言語)・非麻痺側機能と多岐にわたる評価項目があります。
そしてこれら評価内容ですが、例えば、上肢機能はブルンストローム・ステージと、下肢機能はFIMの移動項目と相関があり、その信頼性と妥当性が裏付けけされている点にあります。
ヒューゲル-マイヤー運動機能評価(Fugl-Meyer motor assessment:FMA)
海外の論文などではこの評価方法が多く用いられている印象があります。
Fugl-Meyer 評価法(Fugl-Meyer Assessment:以下FMA)とは、SIASと同様に運動機能のみの評価ではなく、バランスや感覚、可動域などの評価項目があり、脳卒中の機能障害を総合的に評価するものになります。
そして、それらを点数化することで、回復程度を判断し、高得点になるほど回復段階が高いことを示しす評価バッテリーになります。
運動機能に関しては前述したブルンストローム・ステージに基いて作成されており、脳卒中の重症度と相関が高いことが言われています。
また、この評価方法は発症時期の点数を見た際の機能的な予後にも活用され、そこでみられる運動機能などは予後に大きく影響するため、是非臨床場面で使用できるようになっておくことをお勧めします。
運動麻痺のまとめ
- 運動麻痺は、自分の意思で筋肉を動かせるかどうかという随意運動の障害として捉える
- 運動麻痺を判断するには、運動を司る一次運動野~皮質脊髄路の経路を知ることが重要
- 運動麻痺は症状によって、どういった現象が筋肉にみられるかを理解する必要がある(弛緩性・不全・痙性)
- 運動麻痺の評価方法は、どういった要素を評価しているのかを明確にする必要がある
 若手セラピスト
若手セラピスト
 リハアイデア
リハアイデア
運動麻痺を評価する際は、まずは随意的に本人の意思によって動かした際に、全く反応を示さない弛緩性麻痺の要素が強いのかをみます。
その中で随意的に動く反応があるのであれば、不全麻痺に伴う分離性の障害なのか、痙性麻痺による筋張力の障害なのかを分けていきながら、運動麻痺を評価する必要があります。
運動麻痺をみる最も大事なポイントとしては、全体的な関節運動としての動きとして運動麻痺を捉えるのではなく、目的に対する各筋肉がどのように反応を示すかを見ていくことが、運動麻痺をより臨床的にみていくことになり、それが運動麻痺の評価になると思います。
そしてその評価を治療に活かすためには、今自分が何に対して、どういった側面からアプローチしているのかをより明確にしていくことが、運動麻痺の治療においては非常に大切な部分になってくるのです。
運動麻痺の治療に参考になる記事はこちら!
 一次運動野の機能について!!運動麻痺に関わるホムンクルスという体部位局在とは?
一次運動野の機能について!!運動麻痺に関わるホムンクルスという体部位局在とは? 運動麻痺回復のステージ理論とは?運動麻痺回復の脳内メカニズムを徹底解説!
運動麻痺回復のステージ理論とは?運動麻痺回復の脳内メカニズムを徹底解説!
 若手セラピスト
若手セラピスト
 リハアイデア
リハアイデア
運動麻痺という言葉を今一度整理しながら、日ごろの臨床に是非こういった知識を活かして頂ければと思います。
それでは、また!!
 リハアイデア
リハアイデア 







[…] 運動麻痺の種類や評価は?メカニズムから紐解くリハビリ的視点 […]
[…] 運動麻痺に関する記事はこちら! […]
[…] 運動麻痺を理解するうえで知っておかないといけないこととは? […]